Чем лечить трихомон в первом триместре беременности, чтобы не навредить будущему ребенку? Основной группой медикаментов, применяемых в терапии трихомониаза, являются производные имидазола — это Метронидазол, Орнидазол, Тинидазол, Наксоджин, Атрикан. Препараты выпускают в форме таблеток для внутреннего применения и вагинальных свечей, которые используются в комплексе для успешной борьбы с возбудителем трихомониаза.
Но эти препараты противопоказаны до 12 недель беременности, это связано с их отрицательным влиянием на плод. Начиная где-то с 15 недели беременности уже можно ставить свечи с метронидазолом и принимать таблетки короткими курсами. Такая терапия не дает стойкой ремиссии, и могут наблюдаться частые рецидивы, но это лучше чем ничего, и таким образом удастся улучшить состояние пациентки и уменьшить нагрузку от медикаментов на организм матери и плода. Поэтому трихомониаз при беременности, где-то до 15 недели, лечат препаратами для местного наружного применения.
Чтобы лечение было успешным, его необходимо начинать сразу после выявления. Обследование и терапия должны проводиться у обоих партнеров. Лечение мужчины комплексное с использованием препаратов для внутреннего и наружного применения. Необходимо полностью исключить на время лечения половые связи.
Лечение патологии при беременности
Со срока в 13 недель показано лечение вагинальными свечами, кремами или гелями с производными имидазола на ночь на протяжении 1 недели.
После окончания 2 триместра беременности (с 13 по 24 неделю), т
е.начиная с 25 недели, Тинидазол и Метронидазол следует назначать с осторожностью из-за проявления возможных побочных канцерогенных эффектов в период лактации. После лечения необходимо провести повторную диагностику для подтверждения успешного результата
Если же заболевание обнаружено до беременности, то его необходимо сначала пролечить, а затем планировать ребенка. Способ лечения трихомониаза тот же — оно проводится препаратами на основе имидазола полноценным курсом, незамедлительно после получения положительных результатов тестов. В данной ситуации нет необходимости применения коротких курсов, можно применить более длительный, но эффективный.
Симптоматика
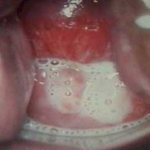
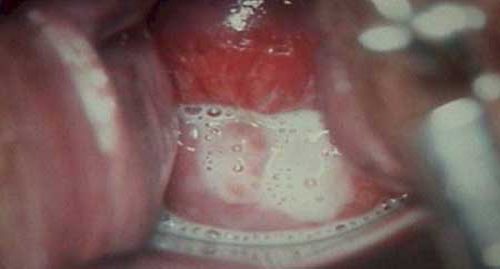
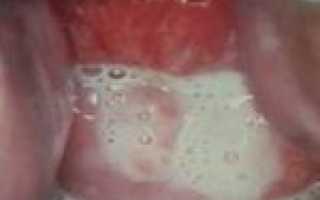
В зависимости от формы трихомоноза, женщину может начать беспокоить зуд, жжение, ощущение тяжести и боли в области паха. Болевые ощущения усиливаются, становятся острыми и режущими в процессе мочеиспускания. Гинеколог при осмотре больной может наблюдать гиперемию слизистой оболочки влагалища и обильные пенистые выделения. Гиперемия не проявляется при хронической форме заболевания.
При остром трихомониазе у беременных проявляются симптомы в виде:
- Сильного зуда в области паха и влагалища.
- Резкой боли в процессе мочеиспускания.
- Пенистых вагинальных выделений желтого или зеленого оттенка.
- Учащенных позывов в туалет.
- Повышения температуры.
- Чувства тяжести в нижней части живота.
- Гиперемии слизистой оболочки половых органов со следами точечных кровотечений.
- Быстрой утомляемости, чувства слабости, недомогания.
Возможно и развитие скрытого трихомониаза. Его могут выдать такие симптомы, как:
- Болевые ощущения при интимной близости.
- Выделения гноя и слизи из половых органов.
- Угнетение сексуального влечения.
- Учащенные позывы к мочеиспусканию.
- Зуд в паховой зоне.
- Периодические болевые ощущения в нижней части живота.
- Внезапные обострения хронических болезней.
Скрытая и острая форма трихомониаза могут чередоваться. Причины обострения могут заключаться в снижении защитных сил организма, гормональных расстройствах, сбоях обменных процессов, неестественных изменениях интимной микрофлоры.
Влияние на плод и возможные последствия
Трихомонада не способна проникать через плаценту, поэтому при моноинфекции особой опасности для плода она не представляет. Однако при присоединении к ней других возбудителей венерических болезней (хламидий, гонококков и пр.), заражение плода вполне возможно. В одиночку трихомониаз не вызывает выкидыша или мертворождения, но нелеченые полиинфекции таят такую угрозу.
Специалисты считают возможным последствием трихомониаза рождение недоношенного ребенка. Не исключено также, что инфицирование трихомонадами с проникновением их в полость матки может привести к хориоамниониту (воспаление плодовой оболочки).
Трихомониаз в ранней фазе беременности (до 12 недель) может привести к выкидышу. Непосредственной причиной этого может быть воспаление в полости матки или повышенная температура.
В 3-ем триместре острый трихомониаз способен привести к преждевременным родам. Даже если они разрешились благополучно, для ребенка это нередко заканчивается сниженной массой тела.
Непосредственно плод трихомонады инфицируют редко. Иногда отмечается вульвовагинит и вульвит у девочек. Мальчики, как правило, не инфицируются.
Вопрос: Влияет ли трихомониаз на способность зачать ребенка?
Трихомониаз
является венерическим заболеванием, которое при длительном течении может стать причиной возникновения проблем с зачатием ребенка .
Трихомониаз может поражать многие органы мочеполового тракта человека и таким образом вызывать мужское или женское бесплодие. Характерное для данного заболевания скрытое течение только увеличивает шансы развития осложнений. Часто данный недуг диагностируется уже на стадии возникновения проблем с зачатием ребенка.
Тем не менее, следует отметить, что несмотря на частое бессимптомное и, соответственно, хроническое течение, трихомониаз в большинстве случаев протекает довольно легко, не вызывая серьезных проблем. Однако осложнения, которые могут возникнуть из-за трихомонадной инфекции, являются довольно тяжелыми и требуют длительного лечения.
Риски заболевания при беременности
Многие врачи придерживаются такого мнения, что трихомонадная инфекция не несет критического риска для плода, однако такое заболевание при беременности крайне нежелательно. Это обусловлено следующими факторами:
- высокий уровень риска того, что околоплодная оболочка прорвется;
- активное развитие воспалительных процессов в маточной полости и цервикальном канале, что впоследствии может спровоцировать преждевременные сокращения матки и выкидыш;
- повышается риск того, что роды начнутся преждевременно.
Во время внутриутробного развития ребенок заразиться инфекцией не может, так как плацента надёжно его защищает, и не «пропустит» бактерию к нему. Однако существует достаточно высокий риск того, что малыш заразиться во время родов естественным путем.
Диагностика
Диагностика трихомониаза основывается на сочетании разных методов исследования.
- Анамнез (информация о половом контакте с возможным инфицированным партнером, время, прошедшее со времени контакта до первых симптомов и пр.).
- Физикальное обследование (осмотр, пальпирование живота, парауретральных и вестибулярных желез, уретры, бимануальное исследование влагалища).
- Лабораторные исследования, устанавливающие наличие трихомонад в биоматериале (мазке).
- Аппаратная диагностика.
Основной способ диагностики – микроскопия неокрашенного и окрашенного биоматериала с целью обнаружения трихомонад. Метод особенно информативен при выраженных формах заболевания. Чем опасен патоген, так это своей способностью имитировать лимфоциты и тромбоциты, серьезно затрудняющей диагностирование.
При мало- и бессимптомных стадиях инфекции используется культуральный способ – посев микроорганизмов на питательные среды и исследование колонии микроорганизмов. При этом достигается 95-ти процентная точность диагностирования.
Очень информативной является ПЦР-диагностика, позволяющая распознавать ДНК микроорганизмов. Полученный с помощью ПЦР-диагностики результат не нуждается в подтверждении другими исследованиями.
К инструментальным способам относится кольпоскопия – осмотр внутренних половых органов влагалища, шейки матки и вульвы при помощи кольпоскопа.
Рекомендации
Для того чтобы трихомониаз не стал неприятным сюрпризом для беременной, необходимо придерживаться нескольких правил.
- Решение о рождении ребенка должно быть взвешенным и тщательно спланированным. Перед тем, как забеременеть, женщина должна пройти комплексное обследование. Оно включает и диагностику заболеваний, передающихся половым путем.
- Во время беременности всем женщинам дважды рекомендуется пройти обследование на ИППП. Впервые это делается при постановке на учет, второй раз – при оформлении в декретный отпуск. Таким образом, можно диагностировать бессимптомные формы заболевания, которые также негативно влияют на течение беременности и плод.
- Если заболевание все-таки диагностировали во время беременности, единственным правильным решением будет полноценное лечение под контролем специалиста. В противном случае можно значительно осложнить течение заболевания и беременности.
Нужно помнить, что трихомониаз и беременность – то, чего нужно стараться избежать всеми силами. Постоянный половой партнер и безопасный секс являются залогом репродуктивного здоровья и благополучия.
Возможные пути передачи
Как и другие ЗППП, трихомоноз передается, прежде всего, при незащищенном сексе. Причем заразиться можно при любом его виде: и оральном, и (в меньшей степени) оральном или анальном.
Кроме того, инфицирование может произойти даже без непосредственного проникновения, а лишь при тесном контакте половых органов.
Основной путь заражения – секс без презерватива
Обратите внимание! Вследствие распространенности бессимптомных форм заболевания многие люди, сами того не подозревая, становятся источником инфекции.
Помимо полового пути, передача трихомониаза может переходить при так называемых «прямых контактах»:
- при непосредственном взаимодействии с кровью, спермой, влагалищным секретом или другими жидкостями человека-носителя инфекции;
- при прохождении ребенком зараженных родовых путей матери.
Вертикальный (трансплацентарный) путь передачи инфекции на сегодняшний день не доказан
Обратите внимание! В связи с особенностями анатомического строения, риск заражения во время родов у девочек в 2-3 раза выше, чем у мальчиков.
Возможность заражения при бытовых контактах хоть и не исключается, но маловероятна, поскольку трихомонада крайне неустойчива во внешней среде, а для инфицирования требуется достаточно высокая концентрация возбудителя. Полностью исключить риск передачи трихомониаза контактно-бытовым путем позволит соблюдение элементарных правил гигиены.
Лечение
Способы лечения трихомониаза у беременных женщин определяются тем, в какой стадии находится беременность.
В 1-ом триместре, когда плацента еще не сформирована, и при приеме системных противомикробных препаратов возможен тератогенный эффект, применяются местные способы лечения.
- спринцевание влагалища и уретры противовоспалительными растворами (4% водный раствор метиленового синего, марганцовки (1:10 000));
- использование свечей (Полижинакс, Клотримазол, Бетадин).
Во 2-ом и 3-ем семестре становится возможным лечение различными формами противомикробных и противогрибковых средств – производных Имидазола. Применяются Тинидазол, Метронидазол, Орнидазол, Тиабендазол, Эконазол, Клотримазол, Кетоконазол, Миконазол.
Средствами выбора для лечения трихомониаза являются Метронидазол (внутрь 2,0 г) и Орнидазол (внутрь 1,5 г). В качестве альтернативы применяют Тинидазол (внутрь 2,0 г). Все лекарства принимаются однократно на ночь.
Из местных средств повышенной эффективностью обладают вагинальные свечи от трихомонад, содержащие метронидазол (применяются в течение 7 дней по 1 свече вечером). Для укрепления иммунитета показан прием витаминно-минеральных комплексов.
На заключительной стадии беременности и во время лактации от приема метронидазола и тинидазола лучше воздержаться из-за возможности канцерогенных и мутагенных последствий.
Пролечиться должны оба партнера, если даже у одного из них трихомонады не обнаружены.
Лечение производится под контролем гинеколога или инфекциониста. Как лечить и какие средства использовать – определяет лечащий врач, но в любом случае предпочтение отдается минимальные дозам и короткому курсу, чтобы снизить возможные последствия для плода.
Для контроля успешности лечения женщина с ее партнером должны 3 раза сдавать мазки. На время лечения от секса нужно отказаться, его возобновление желательно только после выздоровления, подтвержденного рядом отрицательных анализов на трихомониаз.
Можно ли забеременеть после трихомониаза? Если болезнь не сопровождалась осложнениями в виде спаек, препятствующих продвижению яйцеклетки по маточным трубам, то вполне.
При рецидиве заболевания производится подбор другого антибиотика, поскольку ранее применявшийся может быть уже неэффективным. Но обычно повторный курс во время беременности не проводят, лечение возобновляют уже после родов.
Как протекает трихомонадная инфекция при беременности
Трихомонады — вагинальные бактерии, т. е. заражение происходит преимущественно половым путем, вероятность бытовых способов заражения минимальна. Этот одноклеточный паразит вызывает поражение слизистой оболочки и мочеиспускательного канала у женщин. На протяжении последних лет трихомонады стали адаптироваться и маскироваться под другие типы клеток вроде тромбоцитов или лейкоцитов, что может значительно усложнить диагностику заболевания.
Бактерия быстро погибает в сухости, поскольку ей для жизнедеятельности нужна влага. Также трихомонада погибает при повышении температуры за отметку +40º С, при воздействии прямых солнечных лучей, антисептиков и т. д. Инкубационный период болезни от 2 дней до 2 месяцев. На протяжении последних лет сменилась клиническая картина течения заболевания: острая симптоматика (зуд, жжение и боли во влагалище, тяжесть внизу живота, неприятный запах, пенистые выделения) уступила место вялотекущей стадии болезни сразу после инкубационного периода.
Поэтому признаки болезни могут не проявляться вплоть до 6 месяцев после момента заражения.
Трихомониаз при беременности имеет следующие признаки:
- Периодические боли и зуд.
- Учащение мочеиспускания.
- Появление слизисто-гнойных выделений, изменение либидо.
У определенного процента женщин заболевание может протекать бессимптомно.
Тесты на ИППП проводятся несколько раз на протяжении беременности, лечение может быть назначено незамедлительно, но ряд препаратов можно применять, только начиная с 13 недели.
Анализ на наличие инфекции проводится на основании мазка, полученного с задней стенки влагалища. Если проверить мазок сразу, то бактерии еще не успеют высохнуть, будут находиться в активном состоянии и при этом достаточно легко заметны.
В качестве подтверждающего анализа берется посев на флору, подразумевающий помещение сбора в среду, благоприятную для размножения бактерий. Подобный анализ дает возможность провести оценку количества возбудителя и его восприимчивость к антибактериальным препаратам, что используется при подборе метода лечения.
Третий возможный вариант — диагностика методом ПЦР, определяющая наличие ДНК трихомонад.
По заверениям многих специалистов, болезнь не оказывает губительного влияния на плод, однако трихомониаз и беременность — несовместимые вещи.
Лечение лучше начинать сразу после подтверждения диагноза, но есть ряд ограничений в применении медикаментов при трихомониазе во время беременности до срока в 13 недель. Кроме того, у бактерий есть свойство, которое негативно сказывается на здоровье матери: трихомонады могут поглощать другие микроорганизмы, не разрушая их. Таким образом, могут с легкостью проникать в глубину матки другие болезнетворные паразиты и бактерии вроде хламидий или гонококков. А они, в свою очередь, представляют крайне высокую опасность для будущего малыша. Без лечения есть существенный риск заразить ребенка в процессе родов. Новорожденного можно лечить, но это окажет негативное влияние на его состояние.
Очень важный вопрос, который беспокоит многих: можно ли забеременеть при трихомониазе? Да, можно, и причины часто в незапланированной беременности и незнании собственного статуса. Иногда случается, что трихомониаз во время беременности проявился симптоматически, хотя и до зачатия протекал бессимптомно, т. е.женщина выступила пассивным носителем, не подозревая о болезни.
Профилактика
Для того, чтобы не допустить заражения трихомониазом, в первую очередь нужно отказаться от случайных половых контактов.
Кроме этого, важно соблюдать личную гигиену, а также:
- постоянно использовать латексные презервативы;
- не использовать чужие полотенца, постельное белье;
- не купаться в грязной ванне, бассейнах;
- не допускать переохлаждения тела;
- носить хлопчатобумажное бельё;
- следить за чистотой унитаза;
- следить за состоянием иммунитета.
Трихомониаз у детей и беременных: видео
Трихомониаз — серьёзное венерическое заболевания, и прежде чем планировать беременность, необходимо его вылечить. Однако, если зачатие уже произошло и вам поставили такой диагноз, не стоит откладывать лечение — нужно как можно скорее приступить к терапевтическим мероприятиям.
Вероятность благоприятного прогноза при своевременном выявлении и лечении трихомониаза составляет 80%. Продолжительность медикаментозной терапии составляет не более 4 недель. У беременных женщин инфекционное заболевание может привести к серьезным последствиям влияющим на состояние здоровье матери и ребенка. Поэтому врачи настоятельно рекомендуют всем женщинам придерживаться профилактических мер:
- ответственно относиться к выбору полового партнера и не вступать в контакт с сомнительными личностями;
- исключить использование одного полотенца, нижнего белья, мочалки, щетки и других предметов личной гигиены с кем-то еще, некоторые люди являются лишь носителями трихомониаза и сами при этом не подозревают о наличии нарушения;
- придерживаться здорового образа жизни, регулярно заниматься гимнастикой для беременных;
- ежедневно бывать на свежем воздухе;
- регулярно проходить полное медицинское обследование;
- правильно питаться и периодически пропивать курс витаминов.
Перечисленные рекомендации помогут минимизировать риск заражения трихомониазом. Главным правилом профилактики любого инфекционного заболевания является поддержание иммунной системы. При общем ослаблении организма паразиты и другие микроорганизмы быстрее проникают в организм и начинают атаковать его.
О родах и лечении
Новорожденный может заразиться трихомонадой, контактным путем, при прохождении родовых путей. Если у малыша в течение одного – семи дней, следующими за его рождением, обнаруживается инфекция в осадке мочи, это означает, что бактерии могут появиться в любых органах. Описаны редкие случаи их обнаружения в верхнечелюстных пазухах, миндальных впадинах, коньюктиве глаз, наружном слуховом проходе, а также – в прямой кишке и органах дыхания новорожденных. Чаще всего поражаются половые органы девочек, в силу их анатомо-физиологических особенностей.
Если это произойдет, то сразу после рождения ребенку будет назначена терапия по борьбе с инфекцией, что может пагубно сказаться на его иммунной системе.
Если же трихомонада была обнаружена при беременности или будущая мама инфицировалась в это время, то если:
- Это произошло в первом триместре беременности – лечение по борьбе с бактериями назначается врачами местное. Как правило, это различные вагинальные противовирусные, противогрибковые свечи, а также – подсушивающие флору. Никакого медикаментозного лечения в первом триместре не назначается, так как в это время идет закладка всех основных органов у малыша.
- Если инфицирование или обнаружение заболевания произошло на втором или третьем триместре, то уже применяется иной подход к лечению. Здесь уже допускается медикаментозное лечение. Но подбираются препараты очень аккуратно.
- Если речь идет о лечении в третьем триместре, то тут могут быть назначены антибиотики, так как все органы у ребенка уже сформированы и влияние антибиотических веществ на него не так опасно, как возможный риск инфицирования во время родов естественным путем.
Женщины, у которых трихомониаз не вылечили во время беременности, рожают в особых наблюдательных родильных отделениях. Это делается и в целях безопасности роженицы, и для новорожденных там особый, более тщательный осмотр.
Чаще всего, беременным женщинам, которым не удалось вылечить инфекцию, предлагают родоразрешение путем кесарева сечения, причем санирование проводят уже на 35-36 неделе. Ведь при данном заболевании повышается риск преждевременных родов (как упоминалось выше), да и при кесаревом сечении, как правило, до сорока недель не тянут, этими факторами и обусловлено такое раннее санирование. При наличии трихомониаза в родовом процессе больше никаких особенностей нет. Однако, все же стоит планировать беременность заранее, конечно, это получается не всегда, поэтому вышеописанная информация будет полезной для всех.
Всем пациентам, в том числе и новорождённым, после окончания терапии трихомониаза необходимо пройти контрольное лабораторное обследование мазков на бактерии.
Первичный контроль производится сразу после того, как лечение будет завершено, а два других — у женщин после родов, после каждой менструации или после того, как закончатся послеродовые выделения и по назначению врача. Беременные же должны сдавать такой анализ трехкратно каждый месяц . По прошествии месяца после завершения можно сдать кровь на антитела. Необходимо помнить о том, что, даже полностью излечившись, можно легко инфицироваться вновь.
Отзывы
Я рассказала свою историю. О том, что лечить трихомоны во время беременности не так и опасно, как может показаться, но необходимо делать скидку на то, что каждый организм – индивидуален. Забыла добавить, что ребенок у меня родился здоровый (ТТТ), правда раньше срока.
Так что мой совет не расстраиваться и если Вы сомневаетесь в достоверности анализа, сходите в другую клинику, главное чтоб анализи отправляли не в туже лабораторию, что и в первый раз. А так же дождитесь приема у врача, что она Вам скажет.
Я лечилась и муж лечился от трихомониаза! Вылечились! Три месяца проходили обследование всё в норме ни чего не подтвердилось! Стали планировать детей и как только я забеременела вылез у мужа опять он – ТРИХОМОНИАЗ! Что делать как мне быть с желанной и очень долгожданной беременностью?
Эксперты Woman.ru
Узнай мнение эксперта по твоей теме
Дяченко Елена Владимировна
Психолог, Гештальт-терапевт в обучении. Специалист с сайта b17.ru
Слободяник Марина Валериевна
Психолог. Специалист с сайта b17.ru
Никулина Марина
Психолог. Специалист с сайта b17.ru
Шелудяков Сергей
Психолог, Клинический психолог. Специалист с сайта b17.ru
Трифонова Мария Анатольевна
Психолог. Специалист с сайта b17.ru
Гундертайло Юлия Даниловна
Психолог. Специалист с сайта b17.ru
Вячеслав Потапов
Психолог, -консультант. Специалист с сайта b17.ru
Зиновьева Наталья Юрьевна
Психолог. Специалист с сайта b17.ru
Вжечинская Ева
Психолог. Специалист с сайта b17.ru
Лечение трихомониаза во время беременности
Лечение трихомониаза при беременности назначает только врач, самолечением народными средствами заниматься нельзя! Когда женщина в «интересном положении», к любому лечению необходимо относится с осторожностью, чтобы не повредить ни маме, ни малышу. Поэтому действенные препараты назначаются только опытным специалистом
Антибактериальная группа применяется только в крайнем случае – антибиотики успешно борются с трихомонадами, но для беременных они крайне нежелательны. Поэтому часто используются местные процедуры. Такие, например, как ванночки на основе ромашки, фурациллина и пр. Подобными растворами делают спринцевание. Также возможно применение свеч.
Наряду с местными процедурами укрепляют иммунитет беременной женщины, — организм должен суметь противостоять трихомониазу. Назначают минеральные витамины или поливитамины.
Наиболее часто назначают при лечении трихомониаза у беременных женщин такие таблетки, как «Орнидазол», «Метронидазол» (Основная статья:
« Метронидазол при лечении трихомониаза «). В качестве альтернативы — «Тинидазол». Повторимся: лекарство при беременности может подобрать только врач.
Так же читайте полезную информацию о признаках и лечении трихомониаза у женщин у нас на сайте.
Каких врачей необходимо посещать?
Обнаружить трихомониаз при беременности может гинеколог, если пациентка будет во время вынашивания ребенка наблюдаться у врача. Мазка и анализа крови достаточно для того чтобы понять, что в организме началось воспаление. В дальнейшем потребуется специфическое лабораторное исследование, которое поможет определить что именно стало причиной недомогания.
При необходимости гинеколог отправляет пациентку на осмотр к венерологу и другим профильным специалистам. Также причиной посещения других врачей могут стать серьезные осложнения и нарушение работы внутренних органов.
Признаки заболевания
Инкубационный период трихомониаза может продолжаться от 2 дней до двух месяцев. У женщины, ожидающей появления на свет ребенка, может вовсе не быть никаких симптомов трихомониаза при беременности.
Однако, все же чаще это инфекционное заболевание дает о себе знать появлением желтовато-зеленоватых влагалищных выделений. Они могут быть пенистыми на вид с неприятным резким запахом.
На более поздних стадиях течения болезни, могут возникать такие симптомы:
- зуд и жжение в области половых органов;
- тянущая боль внизу живота;
- болезненные ощущения при мочеиспускании;
- жар внизу живота;
- дискомфорт и появление кровянистых выделений во время полового акта;
- общая слабость и повышенная утомляемость.
Трихомонада провоцирует развитие многих заболеваний, которые иногда помогают специалистам поставить диагноз. На фоне развития инфекции у беременной женщины могут возникнуть такие сопутствующие заболевания, как уретрит, цистит, цервицит, проктит.
Нередко гинекологи обнаруживают у будущей мамы эрозию шейки матки, которой до беременности не было. Это одно из самых распространенных осложнений протекания в организме женщины трихомониаза.
Трихомониаз часто протекает бессимптомно, и только забеременев, будущая мама узнает о протекании в ее организме этого патологического процесса.
Чем опасно заболевание при беременности
Трихомониаз является опасной инфекцией для беременных женщин, поскольку вызывает многие нарушения в организме, среди которых чаще всего возникают:
- кандиломатозные разрастания;
- бартолинит;
- угроза преждевременных родов;
- самопроизвольные аборты;
- преждевременное отхождение околоплодных вод.
Преждевременные роды и выкидыши вызваны воспалительным процессом плодных оболочек.
Если у беременной женщины в организме паразитирует трихомонада, возрастает риск заражения ребенка во время прохождения его родовыми путями. При обнаружении инфекции в детском организме, лечение следует начать как можно раньше, тогда терапия в большинстве случаев дает положительные результаты.
Диагностика трихомониаза
Однако, специалисты не уверенны в том, что лечение трихомониаза при беременности снижает вероятность развития осложнений. По мнению многих гинекологов, сама терапия может навредить ребенку. Именно по этой причине лечение инфекции при беременности проводится только при серьезном проявлении симптоматики, когда возникает большая угроза жизни ребенка.
При первом посещении кабинета гинеколога, когда женщина становится на учет по беременности, специалист берет мазок для проведения бактериоскопического исследования. Для анализа на трихомониаз берутся выделения из заднего свода влагалища. Этот метод диагностики дает возможность установить количество микробов и степень развития воспалительного процесса.
Для подтверждения диагноза используется культуральный метод. Он предполагает помещение биоматериала, взятого с влагалища в питательную среду, благоприятную для размножения этих паразитов.
Наиболее точным современным методом диагностики трихомониаза является полимерная цепная реакция. Во время проведения исследования удается установить, есть ли во влагалище ДНК трихомонады.
Анализ проводится очень быстро, через 1 день уже будут известны результаты, а их достоверность составляет 95%.
Как проходит лечение
Трихомоноз – бактериальная инфекция, поэтому основной группой препаратов, применяемых при лечении болезни, являются антибиотики.
С целью уничтожения патогенных микроорганизмов пациенткам назначаются антибактериальные средства, которые являются производными имидазола:
- метронидазол;
- орнидазол;
- тинидазол;
- наксоджин;
- атрикан.
До 12 недельного срока лечение проводится местными вагинальными свечами – Клотримазол, Гинезол, Бетадин. Половой партнер женщины тоже должен пройти курс лечения, независимо от того, есть ли у него признаки трихомоноза или нет.
После того как половое инфекционное заболевание будет полностью вылечено, репродуктивная функция женского организма полностью восстанавливается, и она может вновь готовится стать мамой.
После трихомониаза беременность протекает так же, как и в абсолютно здоровых женщин. Чтобы избежать опасных последствий болезни, следует пройти полное обследование организма еще на этапе планирования зачатия.
Обследование новорожденного
Если отец или мать ребенка страдали от трихомониаза, то младенец в обязательном порядке первые годы жизни будет находиться под наблюдением врачей.
Диагностика инфекции на раннем этапе позволяет быстро вылечить заболевание и избежать негативных последствий. Для диагностики патологии прибегают к осмотру и исследованию взятого биологического материала. Чтобы подтвердить нарушение используют серологическое исследование, бактериологический посев и полимерную цепную реакцию.
Выявить заболевание у мальчиков сложнее, поскольку в мужском организме трихомонады приобретают малоподвижную форму. Для точной постановки диагноза лабораторные исследования проводятся несколько раз.